Consulenza scientifica
QUADRO CLINICO
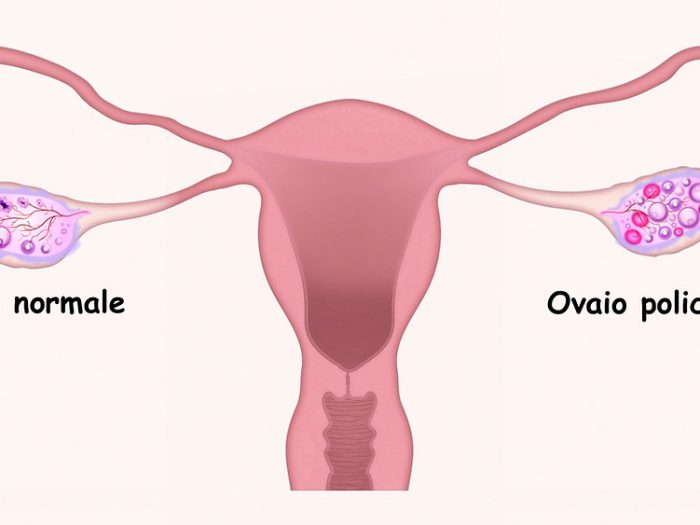
Le principali manifestazioni dell’iperandrogenismo includono:
- irsutismo
- acne
- alopecia
L’irsutismo è la presentazione clinica più comune di iperandrogenismo e si riscontra nel 70% delle donne con PCOS. È definito come un aumento della peluria in zone androgeno-dipendenti come labbro superiore, mento, solco intermammario, areole mammarie, dorso nella zona lombare, faccia interna delle cosce. L’irsutismo viene valutato utilizzando lo score di Ferriman-Gallwey modificato: un punteggio totale di 8 o più è indicativo di irsutismo.
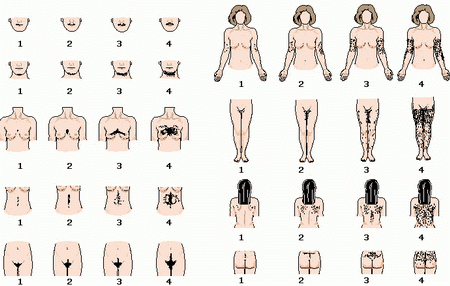
Ferriman-Gallway score per la valutazione dell’irsutismo
Circa il 15%-30% delle donne adulte con PCOS presenta l’acne, localizzato prevalentemente al volto ed alle spalle.
L’alopecia è la manifestazione di iperandrogenismo minore nelle donne con PCOS e ha una presentazione più tardiva rispetto ad irsutismo ed acne.
Quando si presenta da sola e non associata ad irsutismo o acne è un segno aspecifico, dovuto ad altre eziologie come l’alopecia areata che è la più comune causa di alopecia nell’adolescenza.
Le irregolarità mestruali della PCOS si presentano prematuramente sin dai primi anni dopo il menarca, periodo in cui non sono facilmente distinguibili dalle irregolarità mestruali proprie dell’adolescenza e prive di connotati patologici.
Con l’avanzare dell’età, il ciclo mestruale tende a regolarizzarsi: a 39-41 anni il 70% delle pazienti con policistosi ovarica ha un ciclo regolare. Tale tendenza è correlabile con il declino della quota di androgeni in circolo che si verifica nella donna con PCOS man mano che si avvicina alla menopausa.
Si può parlare di oligomenorrea quando i cicli mestruali durano più di 35 giorni o si verificano meno di otto volte l’anno, sebbene le donne con cicli mestruali regolari possano comunque avere anovulazione cronica.
La PCOS è la causa più comune di infertilità che è dovuta all’anovulazione. È la responsabile del 90-95% degli accessi a cliniche della fertilità in donne con anovulazione. Nonostante ciò, il 60% delle donne con PCOS sono fertili.
La resistenza insulinica e l’iperinsulinemia compensatoria sono caratteristiche della PCOS e questo espone le donne con malattia ad un aumentato rischio di ridotta tolleranza al glucosio e diabete di tipo 2.
Lo scompenso nella secrezione di insulina in queste donne gioca probabilmente un importante ruolo eziologico nello sviluppo del diabete di tipo 2 e studi hanno dimostrato che i difetti nella sua secrezione sono ereditari nelle famiglie con PCOS.
TERAPIA
Gli obiettivi del trattamento terapeutico nella PCOS sono:
- regolarizzare i cicli mestruali
- eliminare l’assenza di ovulazione e, quindi, la sterilità
- ridurre i segni clinici dell’iperandrogenismo
- contrastare il rischio sviluppare diabete mellito di tipo 2 e ridurre il rischio cardiovascolare
Non esiste una terapia adatta a trattare in maniera radicale la sindrome dell’ovaio policistico; pertanto è necessario scegliere, tra le varie possibili strategie terapeutiche, quella più adatta a risolvere il problema che la paziente vive con maggior preoccupazione.
Gli estroprogestinici (pillola contraccettiva) sono una buona opzione terapeutica per le pazienti che non desiderano una gravidanza e sono spesso considerati farmaci di prima linea per il trattamento dell’irsutismo e dell’acne correlati alla PCOS. Nella scelta del farmaco adatto va considerato il potenziale di riduzione degli ormoni maschili che gioca un ruolo fondamentale nel migliorare la sintomatologia.
Sebbene vi siano rischi associati agli estroprogestinici, i benefici sembrano superare i rischi nella maggior parte dei pazienti con PCOS.
La finasteride è un antiandrogeno molto efficace, ma non ha, nel foglietto illustrativo, l’indicazione ad essere utilizzato nella PCOS. Ha un effetto molto importante sul feto se si dovesse instaurare una gravidanza durante il trattamento e per questo le pazienti in trattamento con finasteride devono utilizzare una contraccezione.
La metformina riduce l’insulina, migliorando la sensibilità insulinica e, inoltre, diminuisce i livelli di androgeni circolanti; ha un rapporto rischi/benefici più sicuro e contribuisce ad un calo ponderale.
Molte donne per combattere l’irsutismo usano spesso la depilazione laser e altre opzioni di epilazione meccanica, perché i trattamenti farmacologici non producono immediatamente i risultati desiderati.
In genere ci vogliono circa sei mesi di trattamento con estroprogestinici e/o antiandrogeni per ridurre la peluria e l’acne; questo è legato alla durata del ciclo di crescita del pelo.

L’ESPERTO: LA PERDITA DI PESO
“Un cambiamento dello stile di vita è il fondamento per una buona riuscita di qualsiasi terapia farmacologica associata: la perdita di peso può migliorare i livelli di androgeni circolanti, oltre a fornire numerosi altri benefici metabolici per le pazienti con PCOS. I benefici della perdita di peso possono essere già evidenti con una perdita del 5-10% del peso corporeo iniziale.” Indica il Professor Giuseppe Morgante, che spiega: “Una corretta e regolare attività fisica serve a ridurre il grasso viscerale ed a determinare una riduzione della insulino resistenza. La perdita di peso è raccomandata come terapia di prima linea anche per la gestione dell’infertilità nelle donne in sovrappeso e obese con PCOS, infatti l’anovulazione e il rischio di aborto spontaneo sono spesso collegati alla PCOS ed all’obesità. Inoltre, l’obesità è associata a una ridotta risposta ai trattamenti per la fertilità, tra cui clomifene citrato, gonadotropine.”
BIBLIOGRAFIA
- Dobson R and Giovannoni G. Multiple Sclerosi – a review. European J of Neurology 2019; 26: 27-40
- Barometro della Sclerosi Multipla 2022-AISM
- Bezzini D, Ulivelli M, Gualdani E, Razzanelli M, Ferretti F, Meucci G, Francesconi P, Battaglia MA. Increasing prevalence of multiple sclerosis in Tuscany, Italy. Neurol Sci 2020 Feb;41(2):397-402
- Bezzini D, Policardo L, Profili F, Meucci G, Ulivelli M, Bartalini S, Francesconi P, Battaglia MA. Multiple sclerosis incidence in Tuscany from administrative data. Neurol Sci 2018 Nov;39(11):1881-1885)
- Martinelli V et al. Gut-oriented interventions in patients with multiple sclerosis: fact or fiction? Eur Rev Med Pharmacol Sci 2022; 26: 935-946
- Ramagopalan SV, Dobson R, Meier UC, Giovannoni G. Multiple Sclerosis: risk factors, prodromes, and potential causal pathways. Lancet neurol 2010; 9: 727-739
- Thompson AJ et al. Diagnosis of multiple sclerosis: 2017 revision of the McDonald criteria. Lancet neurol 2018; 17: 162-73
- Klineova S and Lublin FD. Clinical Course of Multiple Sclerosis. Cold Spring Harb Perspect Med 2018; 8: a028928
- Montalban X et al. ECTRIMS/EAN Guideline on the pharmacological treatment of people with multiple sclerosis. Mul Scler 2018; 24 (2): 96-120
- Amatya B, Khan F and Galea M. Rehabilitation for people with multiple sclerosis: an overview of Cochrane Reviews. Arch Phys Med Rehabil 2017 Feb; 98 (2): 353-367
CONDIVIDI
Pensa alle persone che conosci, gli amici, la tua famiglia. Dai loro l’opportunità di stare bene, in salute. Condividi sui social quello che hai appena letto. Più condividi, più te ne saranno grati.